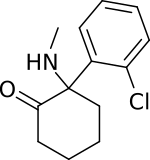
ケタミン
橋本 謙二
千葉大学 社会精神保健教育研究センター
DOI:10.14931/bsd.9092 原稿受付日:2020年8月5日 原稿完成日:2020年8月25日
担当編集委員:加藤 忠史(順天堂大学大学院医学研究科 精神・行動科学/医学部精神医学講座)
英:ketamine 独:Ketamin 仏:kétamine
アリルシクロヘキシルアミン系の解離性麻酔薬であり、世界保健機関による必須医薬品の一つである。薬物乱用が問題になり麻薬指定された。精神医学領域では、ケタミンは統合失調症モデルとして使用されているが、近年、ケタミンの即効性抗うつ効果が注目されている。
歴史
1962年に米国パーク・デービス社によって、麻酔薬フェンサイクリジン(phencyclidine, PCP)の代用物(半減期が短い化合物)として、CI-581(後のケタミン)が合成された。1964年、ミシガン大学のEdward F. Domino博士らが、健常者(囚人)を対象とした実験を実施した[16] 。ケタミンもPCP同様、中枢神経系の抑制作用、鎮痛作用が見られた。一方、呼吸抑制が少なく、血圧低下も招きにくいことから、ケタミンは大脳皮質は抑制しても、いわゆる大脳辺縁系は抑制しないと考えられ、解離性麻酔薬(dissociative anesthetic)と命名された[16][17] 。
ケタミンは、他の麻酔薬と比べて、呼吸抑制などの副作用が低いため、世界保健機関による必須医薬品になっており、麻酔薬として世界中で使用されている。しかし、ケタミンは、悪夢、浮遊感覚(幽体離脱)などの解離症状や幻覚などの精神病症状も引き起こし、1970年代後半から米国の若者の間でその乱用が大きな社会問題になり、わが国でも2007年に麻薬指定された。
薬理作用
ケタミンの麻酔・鎮痛作用および上記の副作用(解離症状、精神病症状)は、グルタミン酸受容体の一つであるNMDA型グルタミン酸受容体の拮抗作用によると考えられている[17]。NMDA型グルタミン酸受容体拮抗薬のヒトにおける精神病惹起作用は、NMDA型グルタミン酸受容体遮断作用の強さに比例しているため、統合失調症のNMDA型グルタミン酸受容体機能低下仮説が提唱されている[18]。またケタミンは、オピオイド受容体、シグマ受容体などにも弱い親和性を有する[17]。
ケタミンは不斉炭素を有するため、二つの光学異性体を有する。NMDA型グルタミン酸受容体への親和性は、(S)-ケタミンの方が(R)-ケタミンより3-4倍程度強いことが知られており[17]、ヨーロッパや中国では(S)-ケタミンは麻酔薬(麻酔作用は、NMDA型グルタミン酸受容体遮断作用が関与)として使用されている。一方、米国や日本では、(S)-ケタミンは麻酔薬として認可されていない。
代謝
ケタミンは肝臓のチトクロームP450によりノルケタミン、ヒドロキシノルケタミン、デヒドロノルケタミンなどに代謝される。ノルケタミンがケタミンの主代謝物である。
適用
麻酔薬
麻酔薬として静脈投与量と筋肉注射用がある[19]。静注としては、アトロピンの前投与後、初回体重あたり1-2 mg/kgを緩徐(1分間以上)に静注し、必要に応じて初回量と同じ量又は半量を追加する。例えば、成人に静注した場合、0.5 ~1分で手術可能な麻酔状態が得られ、麻酔作用は5~10分前後持続する。静注用ケタミンの重大な副作用は、急性心不全(頻度不明)、呼吸抑制(2.5%)、無呼吸(頻度不明)、舌根沈下(頻度不明)、痙攣(0.4%)、覚醒時反応(悪夢、浮遊感覚などの解離症状や幻覚あるいは興奮、錯乱状態など)などがある。その他の副作用(1.5%以上)に、頭痛、夢、発疹、悪心・嘔吐、食思不振、発熱、発汗、悪寒などがある。
筋注としては、アトロピンの前投与後、初回体重あたり5-10 mg/kgを筋注し、必要に応じて初回量と同じ量又は半量を追加する。例えば、成人及び小児に筋注した場合、3~4分で手術可能な麻酔状態が得られ、麻酔作用は12~25分前後持続する。筋注用ケタミンの重大な副作用は、静注用ケタミンと同様である。
ケタミンは、獣医学領域で幅広く使用されている。他の麻酔薬と比較して安全域が広く、多様な動物種(小型から大型動物)に使用でき、1回投与で確実な鎮静化・不動化が出来る特徴がある。筋肉内投与が可能な麻酔薬は他にないので、筋注用ケタミンは、動物の麻酔薬としてよく使用されている。
強い鎮痛作用、麻酔作用がある一方、呼吸抑制は見られたとしても一過性のことが多く、直接血圧低下を起こすことが少ないことなどから、全身麻酔および吸入麻酔の補助などに用いられている。筋弛緩作用はなく、むしろ筋緊張が亢進することがある[19]。
麻酔から覚醒する際に、幻覚、悪夢、浮遊感覚などの症状が観察される。
抗うつ作用
1970年代後半から1980年代初頭に、米国ではPCPやケタミンの乱用が大きな社会問題になった。これらの薬物乱用者の中にはうつ症状を呈する者も多く、一部には、既存のモノアミン系抗うつ薬に効果が無く、即効性抗うつ効果を期待してケタミンを使用する者もいたという[17]。このように、一部の医師や研究者は、ケタミンの抗うつ効果に気づいていたが、精神病惹起作用を有する乱用薬物ケタミンが抗うつ薬になるとは思っていたなかったとEdward F. Domino博士は後に語っている。
2000年にYale大学のJohn H. Krystal博士らは、うつ病患者を対象としたプラセボ対照二重盲検試験を実施し、ケタミンの抗うつ効果を科学的に証明した[20] 。ケタミン投与後、精神病惹起作用や解離症状が出現し、1時間以内に消失した。その後、抗うつ効果がみられ、投与3日後でも確認された[20] 。当初、この論文は注目されなかったが、2006年に米国精神衛生研究所(NIH/NIMH)のCarlos A. Zarate博士らが、治療抵抗性うつ病患者を対象としたプラセボ対照二重盲検試験を実施し、ケタミンの即効性抗うつ効果と持続(1週間以上)効果を報告した[21] 。興味深いことに、ケタミンは重度のうつ病患者の希死念慮・自殺願望にも即効性の効果がある事が報告された[22] 。その後、多くの研究グループの追試によりケタミンの抗うつ効果および希死念慮抑制効果が確認された[23][24][25] 。欧米では、ケタミンの抗うつ効果は、気分障害研究の歴史において、過去60年間で最も大きな発見、あるいは精神医学分野ではクロルプロマジン以来の大発見と言われている[26][27] 。しかしながら、ケタミンの問題点(投与直後の精神病惹起作用、解離症状、繰り返し投与による薬物依存など)が解決していないにも関わらず、米国のケタミンクリニックや病院では、難治性うつ病に対してケタミンの適応外使用が日常的に行われている[28] 。
抗うつ作用におけるNMDA型グルタミン酸受容体の役割
ケタミンの主の薬理作用は、グルタミン酸受容体の一つであるNMDA型グルタミン酸受容体の拮抗作用であることから、多くの研究者はケタミンの抗うつ作用はNMDA型グルタミン酸受容体の拮抗作用と信じており、海外の幾つかの製薬企業がNMDA型グルタミン酸受容体拮抗薬を開発した。しかしながら、ケタミン以外のNMDA型グルタミン酸受容体拮抗薬は、うつ病患者においてケタミン様の強力は抗うつ効果を示さず、開発中止に追い込まれた[8][29][30]。興味深い事に、強力で選択性の高いNMDA型グルタミン酸受容体拮抗薬(+)-MK-801 (dizocilpine)は、うつ病患者において抗うつ効果を示さなかった[29]。さらに、これまで実施されたケタミンの臨床試験結果から、ケタミン投与後の解離症状は、ケタミンの抗うつ効果には関連ないことが判ってきた。以上の事から、Hashimotoらはケタミンの抗うつ効果におけるNMDA型グルタミン酸受容体拮抗作用以外の関与を考える必要性を提唱した[8][31][29][30][32]。
(S)-ケタミン
esketamine
米国Johnson & Johnson社は、NMDA型グルタミン酸受容体への親和性が強い(S)-ケタミンの鼻腔内投与を難治性うつ病患者の追加投与として開発した。2016年に治療抵抗性うつ病患者に対する(S)-ケタミン(0.2 and 0.4 mg/kg)の静脈投与によるプラセボ対照二重盲検試験が報告された。(S)-ケタミンは即効性抗うつ効果を示したが、副作用も多かった[33]。その後、Johnson & Johnson社は、(S)-ケタミンの鼻腔内投与を難治性うつ病患者の追加投与として開発し、2019年に米国およびヨーロッパで承認された[34][35]。しかしながら、副作用の問題から、(S)-ケタミンはリスク評価軽減戦略(Risk Evaluation and Mitigation Strategies, REMS)の下で使用しなければならず、患者は点鼻薬を医師の診察室や医療機関において、自分で投与できるが、自宅に持って帰ることは禁止されている[27] 。さらに(S)-ケタミンの抗うつ効果に関する問題点も指摘されている[36][37]。
(R)-ケタミン
arketamine
ケタミンの抗うつ作用にはNMDA型グルタミン酸受容体遮断作用は重要でないと考えたHashimotoらは、うつ病の動物モデルを用いて、二つの光学異性体を比較し、(R)-ケタミンが、(S)-ケタミンよりも抗うつ効果が強く、持続効果も長いことを報告した[38][39]。これらの論文はほとんど注目されなかったが、後に、米国メリーランド大学や米国衛生研究所(NIH)のグループの追試により注目され[40]、以後、多くの研究者が(R)-ケタミンの抗うつ効果に注目するようになった。両異性体の薬物動態には大きな差が無いことから、両異性体の抗うつ効果の差は、薬物動態の寄与は低いと考えられた。NMDA型グルタミン酸受容体への親和性は、(S)-ケタミンの方が(R)-ケタミンより3-4倍程度強いことから、ケタミンの抗うつ作用には、NMDA型グルタミン酸受容体以外の作用が関与する可能性が指摘されている[8][31][29][30][32]。
2020年にブラジルの研究者が、治療抵抗性うつ病患者を対象とした(R)-ケタミン(0.5 mg/kg)のオープンラベルの予備試験を報告した。(R)-ケタミンは、静脈投与1時間後には強力な抗うつ効果を示し、1週間後でも確認された。興味深い事に、(R)-ケタミンの投与量は、上記の(S)-ケタミンの投与量(0.2 and 0.4 mg/kg)[33]より高いにも関わらず、解離症状などの副作用は殆ど観察されなかった[41]。(R)-ケタミンの即効性抗うつ効果と副作用については、今後、大規模な臨床試験が必要であろう。
抗うつ作用の機序
mechanistic target of rapamycin系
2010年に米国Yale大学のRonald S. Duman博士らは、ケタミンの抗うつ作用に細胞内mechanistic target of rapamycin (mTOR)系が関与している事を報告した[42]。一方、ケタミンの抗うつ作用にmTOR系が関与しないという反論も報告された[40][43] 。Hashimotoらのグループは、mTOR系は(S)-ケタミンの抗うつ作用には関与するが、(R)-ケタミンの抗うつ作用には関与しないことを報告した[44] 。2020年に、Dumanらは、mTORの阻害薬ラパマイシンが、治療抵抗性うつ病患者に対するケタミンの抗うつ効果をブロックせず、逆に増強することを発表した[45]。ケタミンの抗うつ作用におけるmTOR系の役割については、今後詳細に検討する必要がある。
脳由来神経栄養因子
2011年に、米国Southwestern大学のLisa M. Monteggia博士(現:Vanderbilt University)らは、ケタミンの抗うつ効果には、脳由来神経栄養因子(brain-derived neurotrophic factor, BDNF)が関与していることを報告した[43]。Hashimotoらのグループも、二つのケタミン異性体の抗うつ効果は、TrkB受容体拮抗薬でブロックされることから、BDNF-TrkB系が重要であることを報告した[38]。ケタミンの抗うつ作用におけるBDNF-TrkB系の役割は、多くの研究グル-プから追試されており、ケタミンの持続効果(1週間以上持続)に関与していると推測されている。
トランスフォーミング成長因子
2020年に、Hashimotoらのグループは、RNA-seq解析を用いて、ケタミン異性体の抗うつ効果の差に、トランスフォーミング成長因子β1 (TGF-β1)が関与していること[46] 、およびTGF-β1がうつ病モデルにおいて即効性抗うつ効果と持続効果を有することを報告した[46] 。
代謝物(2R,6R)-ヒドロキシノルケタミン、その他
2016年に米国Maryland大学と米国衛生研究所のグループが、ケタミンの抗うつ効果は、ケタミン自体でなく、(R)-ケタミンから代謝される(2R,6R)-ヒドロキシノルケタミン(hydroxynorketamine, HNK)であるとNature誌に報告した[40]。(2R,6R)-HNKは(R)-ケタミンの主代謝物ではないが、この論文では、ケタミンと同じ投与量(10 mg/kg)で抗うつ効果を確認している[40]。一方、Hashimotoらのグループは、(2R,6R)-HNKの生成はケタミンの抗うつ効果には必須でないと報告した[47][48][49][50][51][52]。
2019年に、米国Maryland大学と米国衛生研究所のグループは、(2R,6R)-HNKの生成は(R)-ケタミンの作用に一部関与しているかもしれないとした[53] 。一方、同グループは2020年に、治療抵抗性うつ病患者を対象とした臨床試験において、ケタミンの抗うつ効果と血液中(2R,6R)-HNK濃度との間には負の相関があるという、(2R,6R)-HNKがケタミンの抗うつ作用に関与するという仮説とは逆の結果が報告され[54]、抗うつ薬としての(2R,6R)-HNKの開発に対して疑問も提起されている[55]。米国衛生研究所のCarlos Zarate博士らが、(2R,6R)-HNKの臨床試験を計画しているという[8]。
なお、マウスを用いた強制水泳試験や尾懸垂試験は、うつ病患者の抗うつ効果を必ずしも予測しないので、注意が必要である[56]。現時点でケタミンやケタミン異性体の抗うつ効果の詳細な作用機序は明らかでないが、将来、ケタミンの新規治療ターゲットが同定されれば、ケタミンの副作用を有さない新規抗うつ薬の創製につながると期待される。
副作用
麻酔薬の箇所で記載したように、静注用および筋注用ケタミンの重大な副作用は、急性心不全(頻度不明)、呼吸抑制(2.5%)、無呼吸(頻度不明)、舌根沈下(頻度不明)、痙攣(0.4%)、覚醒時反応(悪夢、浮遊感覚などの解離症状や幻覚あるいは興奮、錯乱状態など)などがある。また麻酔から覚醒する際に、幻覚、悪夢、浮遊感覚などの症状が観察される。一方、抗うつ作用として使用されるケタミンの投与量(0.5 mg/kg, 40-min infusion)では、麻酔効果は無く、投与後1時間以内に、幻覚、悪夢、浮遊感覚などの症状が観察される。ケタミンの麻酔・鎮痛作用および上記の副作用(精神病惹起作用、解離症状)は、グルタミン酸受容体の一つであるNMDA型グルタミン酸受容体の拮抗作用によると考えられている[17]。
ケタミンはうつ病患者において即効性抗うつ作用および希死念慮低下作用を示すが、ケタミンの副作用(精神病惹起作用、解離症状)は臨床応用を考えた場合、解決すべき大きな課題である。精神病惹起作用の指標である運動量亢進作用、プレパルス抑制障害、場所嗜好性試験、前頭皮質におけるパルブアルブミン陽性細胞の低下は、(S)-ケタミンの単回投与および繰り返し投与で起きるが、(R)-ケタミンでは起きなかった[38][57][58]。 (S)-ケタミンや(R,S)-ケタミンの投与では、ラット脳梁膨大後部皮質における熱ショックタンパク質(神経障害マーカー)の誘導が起きるが、(R)-ケタミンの投与では起きなかった[59] 。浜松ホトニクス社との無麻酔サルPETを用いた研究から、(R)-ケタミンの静脈投与は、ドパミンD2受容体に影響を与えないが、(S)-ケタミンの静脈投与はドパミンD2受容体を有意に低下することを報告した[60]。この結果は、(S)-ケタミン投与により、シナプス前部からドパミン放出が起きていることを示しており、ヒトにおける(S)-ケタミン静脈投与後の精神病惹起作用および解離症状[33]と関連していると思われる。このように、ケタミンの上記の副作用は、主にNMDA型グルタミン酸受容体が関与していることから、NMDA型グルタミン酸受容体への親和性が低い(R)-ケタミンは(R,S)-ケタミンや(S)-ケタミンより副作用の少ない安全な抗うつ薬として期待される[26][27] 。
研究利用
統合失調症モデル
前述の通り、ミシガン大学のEdward F. Domino博士らは、PCPやケタミンをヒトに投与すると統合失調症と酷似した症状が出現することを報告した[17][16]が、その後、米国でPCPの乱用が問題になった際、PCP使用者は、統合失調症と酷似した症状を有することから、統合失調症のPCPモデルが提唱された[18] 。1994年にイェール大学のJohn H. Krystal博士らは、ケタミンを健常者に投与すると、統合失調症の全ての症状(陽性症状、陰性症状、認知機能障害)を引き起こすことを報告した[61]。米国では、健常者にケタミンを投与して統合失調症様の症状を引き起こし、脳での生化学的変化や候補薬剤(抗精神病薬)の評価に幅広く使用されている。前述したように、ケタミンは治療抵抗性うつ病の治療に適応外使用されているが、うつ病患者の認知機能障害を悪化させず、逆に改善する作用がある。以上の事から、ヒトの認知機能に対するケタミンの作用は、今後、詳細に検討する必要がある。
実験動物の手術時の麻酔薬ケタミンの使用
ケタミンは、実験用動物(マウス、ラット、イヌ、サルなど)の手術時の麻酔薬として使用される場合も多い。ケタミンの麻酔効果は短期間であるが、別の作用(抗うつ作用を含む様々な作用)はケタミン単回投与後1~2週間以上持続することが、うつ病患者やげっ歯類を用いた研究で数多く報告されている。実験動物の手術時に麻酔薬としてケタミンを使用すると、その後の実験(行動評価、生化学的評価、組織化学的評価など)に影響を与えると予想される。例えば、脳の特定部位の破壊、脳の特定部位へのプローブの挿入、末梢臓器の摘出などの実験の際には、ケタミン麻酔は適していない可能性がある。
関連項目
外部リンク
- 麻酔薬および麻酔関連薬使用ガイドライン 2018 公益社団法人日本麻酔科学会 第3版第4訂
参考文献
- ↑
Bell, R.F., Eccleston, C., & Kalso, E.A. (2017).
Ketamine as an adjuvant to opioids for cancer pain. The Cochrane database of systematic reviews, 6, CD003351. [PubMed:28657160] [PMC] [WorldCat] [DOI] - ↑
Moyse, D.W., Kaye, A.D., Diaz, J.H., Qadri, M.Y., Lindsay, D., & Pyati, S. (2017).
Perioperative Ketamine Administration for Thoracotomy Pain. Pain physician, 20(3), 173-184. [PubMed:28339431] [WorldCat] - ↑ 3.0 3.1 3.2 3.3 3.4 3.5 3.6 3.7 3.8
Frohlich, J., & Van Horn, J.D. (2014).
Reviewing the ketamine model for schizophrenia. Journal of psychopharmacology (Oxford, England), 28(4), 287-302. [PubMed:24257811] [PMC] [WorldCat] [DOI] - ↑ Jianren Mao. (2016).
Opioid-Induced Hyperalgesia
CRC Press - ↑ 5.0 5.1 5.2 Pascal Kintz. (2014).
Toxicological Aspects of Drug-Facilitated Crimes
Elsevier Science - ↑
Molero, P., Ramos-Quiroga, J.A., Martin-Santos, R., Calvo-Sánchez, E., Gutiérrez-Rojas, L., & Meana, J.J. (2018).
Antidepressant Efficacy and Tolerability of Ketamine and Esketamine: A Critical Review. CNS drugs, 32(5), 411-420. [PubMed:29736744] [WorldCat] [DOI] - ↑ 7.0 7.1 7.2
Sinner, B., & Graf, B.M. (2008).
Ketamine. Handbook of experimental pharmacology, (182), 313-33. [PubMed:18175098] [WorldCat] [DOI] - ↑ 8.0 8.1 8.2 8.3 8.4
Hashimoto, K. (2019).
Rapid-acting antidepressant ketamine, its metabolites and other candidates: A historical overview and future perspective. Psychiatry and clinical neurosciences, 73(10), 613-627. [PubMed:31215725] [PMC] [WorldCat] [DOI] - ↑
Alan F. Schatzberg & Charles B. Nemeroff. (2017).
The American Psychiatric Association Publishing Textbook of Psychopharmacology, Fifth Edition
American Psychiatric Pub, pp550-. - ↑ 10.0 10.1
Zhang, K., & Hashimoto, K. (2019).
An update on ketamine and its two enantiomers as rapid-acting antidepressants. Expert review of neurotherapeutics, 19(1), 83-92. [PubMed:30513009] [WorldCat] [DOI] - ↑ Andrew Dickman & Jennifer Schneider. (2016).
The Syringe Driver: Continuous Subcutaneous Infusions in Palliative Care
Oxford University Press, pp. 114- - ↑ Frank J. Dowd, Bart Johnson & Angelo Mariotti. (2016).
Pharmacology and Therapeutics for Dentistry – E-Book
Elsevier Health Sciences, pp235– - ↑
Hijazi, Y., & Boulieu, R. (2002).
Contribution of CYP3A4, CYP2B6, and CYP2C9 isoforms to N-demethylation of ketamine in human liver microsomes. Drug metabolism and disposition: the biological fate of chemicals, 30(7), 853-8. [PubMed:12065445] [WorldCat] [DOI] - ↑
Quibell, R., Prommer, E.E., Mihalyo, M., Twycross, R., & Wilcock, A. (2011).
Ketamine*. Journal of pain and symptom management, 41(3), 640-9. [PubMed:21419322] [WorldCat] [DOI] - ↑ I.K. Morton, & Judith M. Hall. (2012).
Concise Dictionary of Pharmacological Agents: Properties and Synonyms
Springer Science & Business Media, pp159– - ↑ 16.0 16.1 16.2
DOMINO, E.F., CHODOFF, P., & CORSSEN, G. (1965).
PHARMACOLOGIC EFFECTS OF CI-581, A NEW DISSOCIATIVE ANESTHETIC, IN MAN. Clinical pharmacology and therapeutics, 6, 279-91. [PubMed:14296024] [WorldCat] [DOI] - ↑ 17.0 17.1 17.2 17.3 17.4 17.5 17.6
Domino, E.F. (2010).
Taming the ketamine tiger. 1965. Anesthesiology, 113(3), 678-84. [PubMed:20693870] [WorldCat] [DOI] - ↑ 18.0 18.1
Javitt, D.C., & Zukin, S.R. (1991).
Recent advances in the phencyclidine model of schizophrenia. The American journal of psychiatry, 148(10), 1301-8. [PubMed:1654746] [WorldCat] [DOI] - ↑ 19.0 19.1 公益社団法人日本麻酔科学会(2015)
麻酔薬および麻酔関連薬使用ガイドライン 第3版 第4訂 PDF - ↑ 20.0 20.1
Berman, R.M., Cappiello, A., Anand, A., Oren, D.A., Heninger, G.R., Charney, D.S., & Krystal, J.H. (2000).
Antidepressant effects of ketamine in depressed patients. Biological psychiatry, 47(4), 351-4. [PubMed:10686270] [WorldCat] [DOI] - ↑
Zarate, C.A., Singh, J.B., Carlson, P.J., Brutsche, N.E., Ameli, R., Luckenbaugh, D.A., ..., & Manji, H.K. (2006).
A randomized trial of an N-methyl-D-aspartate antagonist in treatment-resistant major depression. Archives of general psychiatry, 63(8), 856-64. [PubMed:16894061] [WorldCat] [DOI] - ↑
Grunebaum, M.F., Galfalvy, H.C., Choo, T.H., Keilp, J.G., Moitra, V.K., Parris, M.S., ..., & Mann, J.J. (2018).
Ketamine for Rapid Reduction of Suicidal Thoughts in Major Depression: A Midazolam-Controlled Randomized Clinical Trial. The American journal of psychiatry, 175(4), 327-335. [PubMed:29202655] [PMC] [WorldCat] [DOI] - ↑
Newport, D.J., Carpenter, L.L., McDonald, W.M., Potash, J.B., Tohen, M., Nemeroff, C.B., & APA Council of Research Task Force on Novel Biomarkers and Treatments (2015).
Ketamine and Other NMDA Antagonists: Early Clinical Trials and Possible Mechanisms in Depression. The American journal of psychiatry, 172(10), 950-66. [PubMed:26423481] [WorldCat] [DOI] - ↑
Kishimoto, T., Chawla, J.M., Hagi, K., Zarate, C.A., Kane, J.M., Bauer, M., & Correll, C.U. (2016).
Single-dose infusion ketamine and non-ketamine N-methyl-d-aspartate receptor antagonists for unipolar and bipolar depression: a meta-analysis of efficacy, safety and time trajectories. Psychological medicine, 46(7), 1459-72. [PubMed:26867988] [PMC] [WorldCat] [DOI] - ↑
Wilkinson, S.T., Ballard, E.D., Bloch, M.H., Mathew, S.J., Murrough, J.W., Feder, A., ..., & Sanacora, G. (2018).
The Effect of a Single Dose of Intravenous Ketamine on Suicidal Ideation: A Systematic Review and Individual Participant Data Meta-Analysis. The American journal of psychiatry, 175(2), 150-158. [PubMed:28969441] [PMC] [WorldCat] [DOI] - ↑ 26.0 26.1 橋本謙二(2020)
難治性うつ病治療に対するケタミンへの期待
医学のあゆみ 272(5):495-499 - ↑ 27.0 27.1 27.2 橋本謙二(2020)
難治性うつ病の画期的治療薬として期待されるケタミン
精神神経学雑誌 122(6):473-480 - ↑
Sanacora, G., Frye, M.A., McDonald, W., Mathew, S.J., Turner, M.S., Schatzberg, A.F., ..., & American Psychiatric Association (APA) Council of Research Task Force on Novel Biomarkers and Treatments (2017).
A Consensus Statement on the Use of Ketamine in the Treatment of Mood Disorders. JAMA psychiatry, 74(4), 399-405. [PubMed:28249076] [WorldCat] [DOI] - ↑ 29.0 29.1 29.2 29.3
Hashimoto, K. (2020).
Molecular mechanisms of the rapid-acting and long-lasting antidepressant actions of (R)-ketamine. Biochemical pharmacology, 177, 113935. [PubMed:32224141] [WorldCat] [DOI] - ↑ 30.0 30.1 30.2
Yang, C., Yang, J., Luo, A., & Hashimoto, K. (2019).
Molecular and cellular mechanisms underlying the antidepressant effects of ketamine enantiomers and its metabolites. Translational psychiatry, 9(1), 280. [PubMed:31699965] [PMC] [WorldCat] [DOI] - ↑ 31.0 31.1
Hashimoto, K. (2020).
Are NMDA and opioid receptors involved in the antidepressant actions of ketamine? Proceedings of the National Academy of Sciences of the United States of America, 117(21), 11200-11201. [PubMed:32430328] [PMC] [WorldCat] [DOI] - ↑ 32.0 32.1 橋本謙二 (2020)
NMDA型グルタミン酸受容体はケタミンの抗うつ効果に関係しているか?
臨床精神薬理 23, 787-792. - ↑ 33.0 33.1 33.2
Singh, J.B., Fedgchin, M., Daly, E., Xi, L., Melman, C., De Bruecker, G., ..., & Van Nueten, L. (2016).
Intravenous Esketamine in Adult Treatment-Resistant Depression: A Double-Blind, Double-Randomization, Placebo-Controlled Study. Biological psychiatry, 80(6), 424-431. [PubMed:26707087] [WorldCat] [DOI] - ↑
Jauhar, S., & Morrison, P. (2019).
Esketamine for treatment resistant depression. BMJ (Clinical research ed.), 366, l5572. [PubMed:31548292] [WorldCat] [DOI] - ↑
Kim, J., Farchione, T., Potter, A., Chen, Q., & Temple, R. (2019).
Esketamine for Treatment-Resistant Depression - First FDA-Approved Antidepressant in a New Class. The New England journal of medicine, 381(1), 1-4. [PubMed:31116916] [WorldCat] [DOI] - ↑
Horowitz, M.A., & Moncrieff, J. (2020).
Are we repeating mistakes of the past? A review of the evidence for esketamine. The British journal of psychiatry : the journal of mental science, 1-4. [PubMed:32456714] [WorldCat] [DOI] - ↑
Turner, E.H. (2019).
Esketamine for treatment-resistant depression: seven concerns about efficacy and FDA approval. The lancet. Psychiatry, 6(12), 977-979. [PubMed:31680014] [WorldCat] [DOI] - ↑ 38.0 38.1 38.2
Yang, C., Shirayama, Y., Zhang, J.C., Ren, Q., Yao, W., Ma, M., ..., & Hashimoto, K. (2015).
R-ketamine: a rapid-onset and sustained antidepressant without psychotomimetic side effects. Translational psychiatry, 5, e632. [PubMed:26327690] [PMC] [WorldCat] [DOI] - ↑
Zhang, J.C., Li, S.X., & Hashimoto, K. (2014).
R (-)-ketamine shows greater potency and longer lasting antidepressant effects than S (+)-ketamine. Pharmacology, biochemistry, and behavior, 116, 137-41. [PubMed:24316345] [WorldCat] [DOI] - ↑ 40.0 40.1 40.2 40.3
Zanos, P., Moaddel, R., Morris, P.J., Georgiou, P., Fischell, J., Elmer, G.I., ..., & Gould, T.D. (2016).
NMDAR inhibition-independent antidepressant actions of ketamine metabolites. Nature, 533(7604), 481-6. [PubMed:27144355] [PMC] [WorldCat] [DOI] - ↑
Leal, G.C., Bandeira, I.D., Correia-Melo, F.S., Telles, M., Mello, R.P., Vieira, F., ..., & Quarantini, L.C. (2020).
Intravenous arketamine for treatment-resistant depression: open-label pilot study. European archives of psychiatry and clinical neuroscience. [PubMed:32078034] [WorldCat] [DOI] - ↑
Li, N., Lee, B., Liu, R.J., Banasr, M., Dwyer, J.M., Iwata, M., ..., & Duman, R.S. (2010).
mTOR-dependent synapse formation underlies the rapid antidepressant effects of NMDA antagonists. Science (New York, N.Y.), 329(5994), 959-64. [PubMed:20724638] [PMC] [WorldCat] [DOI] - ↑ 43.0 43.1
Autry, A.E., Adachi, M., Nosyreva, E., Na, E.S., Los, M.F., Cheng, P.F., ..., & Monteggia, L.M. (2011).
NMDA receptor blockade at rest triggers rapid behavioural antidepressant responses. Nature, 475(7354), 91-5. [PubMed:21677641] [PMC] [WorldCat] [DOI] - ↑
Yang, C., Ren, Q., Qu, Y., Zhang, J.C., Ma, M., Dong, C., & Hashimoto, K. (2018).
Mechanistic Target of Rapamycin-Independent Antidepressant Effects of (R)-Ketamine in a Social Defeat Stress Model. Biological psychiatry, 83(1), 18-28. [PubMed:28651788] [WorldCat] [DOI] - ↑
Abdallah, C.G., Averill, L.A., Gueorguieva, R., Goktas, S., Purohit, P., Ranganathan, M., ..., & Krystal, J.H. (2020).
Modulation of the antidepressant effects of ketamine by the mTORC1 inhibitor rapamycin. Neuropsychopharmacology : official publication of the American College of Neuropsychopharmacology, 45(6), 990-997. [PubMed:32092760] [PMC] [WorldCat] [DOI] - ↑ 46.0 46.1
Zhang, K., Yang, C., Chang, L., Sakamoto, A., Suzuki, T., Fujita, Y., ..., & Hashimoto, K. (2020).
Essential role of microglial transforming growth factor-β1 in antidepressant actions of (R)-ketamine and the novel antidepressant TGF-β1. Translational psychiatry, 10(1), 32. [PubMed:32066676] [PMC] [WorldCat] [DOI] - ↑
Chang, L., Toki, H., Qu, Y., Fujita, Y., Mizuno-Yasuhira, A., Yamaguchi, J.I., ..., & Hashimoto, K. (2018).
No Sex-Specific Differences in the Acute Antidepressant Actions of (R)-Ketamine in an Inflammation Model. The international journal of neuropsychopharmacology, 21(10), 932-937. [PubMed:29893929] [PMC] [WorldCat] [DOI] - ↑
Shirayama, Y., & Hashimoto, K. (2018).
Lack of Antidepressant Effects of (2R,6R)-Hydroxynorketamine in a Rat Learned Helplessness Model: Comparison with (R)-Ketamine. The international journal of neuropsychopharmacology, 21(1), 84-88. [PubMed:29155993] [PMC] [WorldCat] [DOI] - ↑
Yamaguchi, J.I., Toki, H., Qu, Y., Yang, C., Koike, H., Hashimoto, K., ..., & Chaki, S. (2018).
(2R,6R)-Hydroxynorketamine is not essential for the antidepressant actions of (R)-ketamine in mice. Neuropsychopharmacology : official publication of the American College of Neuropsychopharmacology, 43(9), 1900-1907. [PubMed:29802366] [PMC] [WorldCat] [DOI] - ↑
Yang, C., Qu, Y., Abe, M., Nozawa, D., Chaki, S., & Hashimoto, K. (2017).
(R)-Ketamine Shows Greater Potency and Longer Lasting Antidepressant Effects Than Its Metabolite (2R,6R)-Hydroxynorketamine. Biological psychiatry, 82(5), e43-e44. [PubMed:28104224] [WorldCat] [DOI] - ↑
Zhang, K., Fujita, Y., & Hashimoto, K. (2018).
Author Correction: Lack of metabolism in (R)-ketamine's antidepressant actions in a chronic social defeat stress model. Scientific reports, 8(1), 10833. [PubMed:29997397] [PMC] [WorldCat] [DOI] - ↑
Zhang, K., Toki, H., Fujita, Y., Ma, M., Chang, L., Qu, Y., ..., & Hashimoto, K. (2018).
Lack of deuterium isotope effects in the antidepressant effects of (R)-ketamine in a chronic social defeat stress model. Psychopharmacology, 235(11), 3177-3185. [PubMed:30215218] [WorldCat] [DOI] - ↑
Zanos, P., Highland, J.N., Liu, X., Troppoli, T.A., Georgiou, P., Lovett, J., ..., & Gould, T.D. (2019).
(R)-Ketamine exerts antidepressant actions partly via conversion to (2R,6R)-hydroxynorketamine, while causing adverse effects at sub-anaesthetic doses. British journal of pharmacology, 176(14), 2573-2592. [PubMed:30941749] [WorldCat] [DOI] - ↑
Farmer, C.A., Gilbert, J.R., Moaddel, R., George, J., Adeojo, L., Lovett, J., ..., & Zarate, C.A. (2020).
Ketamine metabolites, clinical response, and gamma power in a randomized, placebo-controlled, crossover trial for treatment-resistant major depression. Neuropsychopharmacology : official publication of the American College of Neuropsychopharmacology, 45(8), 1398-1404. [PubMed:32252062] [PMC] [WorldCat] [DOI] - ↑
Abdallah, C.G. (2020).
(2R,6R)-Hydroxynorketamine (HNK) plasma level predicts poor antidepressant response: is this the end of the HNK pipeline? Neuropsychopharmacology : official publication of the American College of Neuropsychopharmacology, 45(8), 1245-1246. [PubMed:32291407] [WorldCat] [DOI] - ↑
Reardon, S. (2019).
Depression researchers rethink popular mouse swim tests. Nature, 571(7766), 456-457. [PubMed:31337906] [WorldCat] [DOI] - ↑
Chang, L., Zhang, K., Pu, Y., Qu, Y., Wang, S.M., Xiong, Z., ..., & Hashimoto, K. (2019).
Comparison of antidepressant and side effects in mice after intranasal administration of (R,S)-ketamine, (R)-ketamine, and (S)-ketamine. Pharmacology, biochemistry, and behavior, 181, 53-59. [PubMed:31034852] [WorldCat] [DOI] - ↑
Yang, C., Han, M., Zhang, J.C., Ren, Q., & Hashimoto, K. (2016).
Loss of parvalbumin-immunoreactivity in mouse brain regions after repeated intermittent administration of esketamine, but not R-ketamine. Psychiatry research, 239, 281-3. [PubMed:27043274] [WorldCat] [DOI] - ↑
Tian, Z., Dong, C., Fujita, A., Fujita, Y., & Hashimoto, K. (2018).
Expression of heat shock protein HSP-70 in the retrosplenial cortex of rat brain after administration of (R,S)-ketamine and (S)-ketamine, but not (R)-ketamine. Pharmacology, biochemistry, and behavior, 172, 17-21. [PubMed:30030125] [WorldCat] [DOI] - ↑
Hashimoto, K., Kakiuchi, T., Ohba, H., Nishiyama, S., & Tsukada, H. (2017).
Reduction of dopamine D2/3 receptor binding in the striatum after a single administration of esketamine, but not R-ketamine: a PET study in conscious monkeys. European archives of psychiatry and clinical neuroscience, 267(2), 173-176. [PubMed:27091456] [PMC] [WorldCat] [DOI] - ↑
Krystal, J.H., Karper, L.P., Seibyl, J.P., Freeman, G.K., Delaney, R., Bremner, J.D., ..., & Charney, D.S. (1994).
Subanesthetic effects of the noncompetitive NMDA antagonist, ketamine, in humans. Psychotomimetic, perceptual, cognitive, and neuroendocrine responses. Archives of general psychiatry, 51(3), 199-214. [PubMed:8122957] [WorldCat] [DOI]