神経性過食症
切池 信夫、岩﨑 進一
大阪市立大学大学 大学院医学研究科 臨床医科学専攻(臓器器官病態内科学大講座)
DOI:10.14931/bsd.8618 原稿受付日:2012年3月12日 原稿完成日:2013年2月15日 一部改訂日:2021年8月10日
担当編集委員:加藤 忠史(独立行政法人理化学研究所 脳科学総合研究センター)
英語名:bulimia nervosa 独:Bulimia nervosa 仏:bulimia nervosa
同義語:神経性大食症
神経性過食症は摂食障害の一型であり、自制困難な摂食の欲求を生じて、短時間に大量の食物を強迫的に摂取しては、その後嘔吐や下剤の乱用、翌日の摂食制限、不食などにより体重増加を防ぎ、体重は神経性やせ症ほど減少せず正常範囲内で変動し、過食後に無気力感、抑うつ気分、自己卑下をともなう一つの症候群である。これらの摂食障害が思春期から青年期の女性を中心に急増している。しかし最近の際立った特徴として、患者が前思春期の低年齢層から既婚の高年齢層まで拡がりをみせていることや、臨床像が多様化して非定型例が増加していることである。
概念と歴史
神経性過食症は摂食障害の一型であり、自制困難な摂食の要求を生じて、短時間に大量の食物を強迫的に摂取しては、その後嘔吐や下剤の乱用、翌日の摂食制限、不食などにより体重増加を防ぎ、体重は神経性やせ症ほど減少せず正常範囲内で変動し、過食後に無気力感、抑うつ気分、自己卑下をともなう一つの症候群である。1950年代頃から過食は肥満症との関連で研究されてきた。そして1970年代頃より体重が正常範囲内で、過食しては嘔吐や下剤を乱用する患者の存在に気づかれるようになった。1979年にイギリスのRussell[1]が、1)自己抑制できない過食の衝動、2)過食後の自己誘発性嘔吐または下剤の使用、3)肥満に対して病的恐怖を示す患者の一群をbulimia nervosaと呼び、これらの患者の大部分が神経性やせ症の既往を有していたことから、神経性やせ症の予後不良の亜型と考えた。
アメリカでは、1980年にDSM-IIIで過食症(bulimia)の診断基準をつくり神経性やせ症と区別した。そして1987年のDSM-IIIRの診断基準では神経性過食症と改め、1994年のDSM-IV、2013年のDSM-5の診断基準に至っている。一方WHOは1992年にICD-10の診断基準で、神経性過食症の診断基準を新たに設けた。その後改定され、2018年にICD-11(提案)の診断基準に至っている。
疫学
2000年~2018年までの研究結果をまとめたもの[2]によると、神経性過食症の生涯有病率は女性で1.9%、男性で0.6%と報告されている。わが国では若い女性の1-2%とされている。
症状
主な精神症状、行動異常、身体症状を表1に示した[3]。
精神症状
| 神経性やせ症 | 神経性過食症 | |
|---|---|---|
| やせ願望 | 必発(強い) | 必発(必ずしも強くない) |
| 肥満恐怖 | 必発 | 必発 |
| 身体像の障害 | 伴う | 伴う |
| 病識 | 病識が乏しい | 病識を有する |
| その他の精神症状 | 抑うつ、不安、強迫症状、失感情症など | 抑うつ、不安、強迫症状、失感情症など |
やせ願望はそれほど強くないが、強い肥満恐怖を認める。したがって希望体重を尋ねれば、標準範囲の下限以内の体重を望む。身体像の障害について、これを伴わない場合もある。自ら症状に苦しみ病感を有しているが、恥ずかしいこと、自分がだらしないことと思い、真の病識は形成されていない場合が多い。その他抑うつ、不安、強迫症状、失感情症などをしばしば伴う。
行動異常
主な行動異常を表2に示した。
| 神経性やせ症 | 神経性過食症 | |
|---|---|---|
| 摂食行動 | やせ、拒食、摂食制限、隠れ食い、盗み食い、過食 | 過食、だらだら食い、絶食、摂食制限、隠れ食い、盗み食い |
| 排出行動 | 嘔吐、下剤の乱用、利尿薬の乱用 | 利尿薬の乱用 |
| 活動性 | 過活動 | 低下 |
| 問題行動 | 自傷行為、自殺企図、万引き、薬物乱用など | 自傷行為、自殺企図、万引き、薬物乱用など |
- 摂食行動:過食、だらだら食い、絶食、摂食制限、隠れ食い、盗み食い、噛んで吐き出す(Chewing and spitting out food)などを示す。神経性過食症の中核症状は過食(binge eating)であり、bingeは「どんちゃん騒ぎ、酒宴、大騒ぎ、パ-ティ」などを意味し、binge eatingはこの様な際に大量の食物を無茶食いすることを云う。 しかし、これが摂食障害との関連で用いられる場合において、DSM-Ⅳ(-TR)では、1)一定の時間内(例えば2時間以内)に大部分の人が食べるより明らかに大量の食物を摂取し、2)その間、摂食を自制できないという感じをともなう(例えば、食べるのを途中で止められない感じや、何をどれだけ食べるかをコントロ-ルできない感じ)と定義されている。 過食と嘔吐の代理行動として、噛んで吐き出す行為がみられる。これは食物を噛んでは、そのエキスを吸い嚥下せずその残渣を吐き出して捨てる。
- 排出行動:過食による体重増加を防いだり、減量するために自ら嘔吐を誘発したり、下剤や利尿剤を乱用する。自己誘発性嘔吐は過食後に気分が悪くて嘔吐したのがきっかけで、その後常習化したり、最初から過食による体重増加を防ぐために行なわれる。長期にわたり人差し指や中指を使って嘔吐していると、これらの指の背部のつけ根部にいわゆる「吐きダコ」ができる。 下剤乱用は、過食後に食物を体内から排出して、体重増加を防ぐために行われる。下剤で一日に5~10錠位から200錠を超える場合や、漢方薬では常用量をはるかに超えた量を用いる。毎日浣腸剤が用いられる場合もある。 利尿剤乱用について、入手が困難のため極めて少ない。しかし、医師から処方された利尿剤を密かに乱用される場合もある。 その他、サウナや風呂に長時間入り、発汗を促進して体重増加をふせぐ患者もいる。
- 活動性:神経性過食症患者では無気力、抑うつ状態で活動性は低下する場合が多い。
- 問題行動:自傷行為や自殺企図、アルコ-ルや薬物乱用などの自己破壊的行為や万引きなどの社会的逸脱行為をしばしば認める。自傷行為として、手首自傷症候群が多い。患者は、鋭利なもので切りつけた時に、イライラや緊張感が一時的に緩和する、などと述べることが多い。自殺企図として、薬物によるものが最も多く、向精神薬の投与は注意を要する。欧米の研究では神経性過食症患者の約3割弱にアルコ-ルや薬物依存を合併すると云われているが、我が国ではそれ程多くない。万引きについて、約1/3の患者にみられ、食品類を盗む場合が多い。
身体症状
主な身体症状を表3に示した。体重は標準範囲内かむしろ肥満に傾き、無月経や稀発月経、あるいは過剰月経などの月経異常をしばしば認める。
| 神経性やせ症 | 神経性過食症 | |
|---|---|---|
| 体重減少 | 低体重 | 標準体重〜肥満 |
| 月経異常 | 無月経 | 一部は無月経 |
| その他の身体症状 | 徐脈、低体温、低血圧、浮腫、うぶ毛の密生など | 浮腫、過食後の微熱など |
合併症
過食や嘔吐、下剤乱用による身体合併症の症状と徴候および検査デ-タを表4に示した[4]。 この中で最も注意を要するのは電解質異常で、低K血症により心機能異常を呈し致死性頻拍性心室性不整脈を生じることである。 精神障害のcomorbidityとして、うつ病、強迫性障害、社会不安障害、恐慌性障害(パニック障害)などの不安障害、境界性、演技性、強迫性、回避性、依存性などの人格障害(パーソナリティー障害)、さらにアルコ-ルや薬物依存などを高率に認める。
| 器官 | 症状と徴候 | 検査データ | 検査名 |
|---|---|---|---|
| 歯 | 歯痛 | う歯 | X線 |
| 皮膚系 | 吐きダコ、皮膚線条 | 視診 | |
| 電解質 | 動悸、不整脈、痙攣 | 低K血症、低Cl血症、低Na血症 | 電解質検査 |
| 膵臓 | 腹痛 | 血清アミラーゼの高値(P型優位) | 膵機能検査 |
| 消化器 | 唾液腺の腫脹、腹痛、血性下痢 | 血清アミラーゼの高値(S型優位)、腹部圧痛、便潜血反応陽性 | 血液生化学、消化管検査 |
| 肝臓 | 疲労 | トランスアミナーゼの軽度上昇 | 肝機能検査 |
| 呼吸器 | 息切れ | 気胸、気縦隔、皮下気腫 | 胸部X線、呼吸器検査 |
| 循環器系 | 動悸、不整脈、失神 | QT時間の延長、低K血症 | 心篭図検査、電解質検査 |
| 中枢神経系 | 意識障害、痙攣 | 低Na血症、脳波異常 | 電解質検査、CT検査、脳波検査 |
成因と発症機序
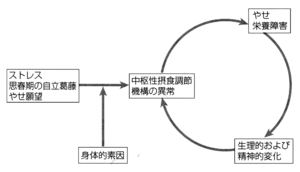
神経性やせ症と同様に生物学的、心理的、社会的要因の複雑な相互作用により生ずるものと考えられている。図1に示すように種々の要因により摂食量が低下した時、摂食障害に対する身体的素因を有する人の中枢性摂食調節機構に異常を生じ、神経性やせ症の項で説明したような悪循環に陥る場合や、種々のストレスが直接的に中枢性摂食調節機構に影響を及ぼし過食を生じ、「食べたら止まらない→食べない(排出行動も含む)→食べたら止まらない」の悪循環に陥る場合などが考えられる。
診断
神経性過食症の診断について、表5にDSM-5[5]とICD-11[6]の診断基準を示した。
| DSM-5の診断基準 |
|---|
|
A. 過食のエピソードを繰り返す。過食のエピソードは以下の2項目で特徴づけられる。 該当すれば特定せよ:
重症度について:
|
| ICD-11の診断基準 |
|
治療
まず患者との間に信頼関係を確立し、治療に対する動機づけの強化と維持を図る。そして病気について教育し、栄養状態の改善を目指した食生活指導、そして認知行動療法により摂食行動の正常化と不合理な認知を修正していく。さらに必要に応じて薬物療法、家族療法や集団精神療法などを併用する[7] 。
治療目標と治療への導入
治療目標は、過食や排出行動のない正常な食生活の確立と体重の安定化、さらに摂食障害の中心にある不適応的思考・行動・情動の正常化を図ることである。 治療への導入を図る場合、何回挫折してもそれから立ち直ることが重要で、失敗すること問題でないと説明し、治りたい、自分を変えたいという動機づけを強化する。
入院・外来治療の決定
外来治療を基本として、神経性やせ症のところで述べたように入院治療の適応を満たす場合には短期間の入院治療を行なう。
外来治療
神経性過食症の外来治療は、支持的精神療法と認知行動療法[5]に基づいた方法で行う。心理教育として、病気について、維持しなければならない体重、過食や排出行動による身体合併症、体重調整としての排出行動(嘔吐、下剤や利尿剤)の有害性と無効性、規則正しい食生活の確立、過食を引きおこしそうになる食物、食事や状況を日頃からコントロールする刺激統制法、過食しそうになった時、これを避けるための対策としての代替行動法、食べ方のコントロ-ル法などを小冊子や資料を用いて教える。
食生活指導:過食と嘔吐や下剤乱用などの排出行動のパタ-ンを知り、これらを減少させることが主な治療目標となる。患者の体重は、しばしば正常下限であったり変動したりするので、身体および精神的に安定した状態を得るためには体重を増加させたり、安定させる必要がある。したがって食生活指導により、患者が摂食制限や偏食を軽減し、規則的でバランスがとれ、日常生活に必要で十分なカロリ-を得られる正常な食生活を確立するようにする。
精神療法:肥満恐怖ややせ願望などの認知の歪みに対して認知行動療法的アプローチで修正していく[7]。
薬物療法:1)過食と排出行動の改善、2)不眠、不安、抑うつ気分、胃重感、消化・吸収機能の低下などの随伴症状に対する対症療法や、3)治療関係を促進し、精神療法や行動療法への導入をはかることなどがある。
1)について、種々の抗うつ薬の過食に対する有効性が検証されている。最近では、セロトニンの選択的な再取込み阻害作用を有する選択的セロトニン再取り込み阻害剤(selective serotonin reuptake inhibitor; SSRI)である。しかし我が国では、これらの薬剤が過食に対して認可されていない。しかし神経性過食症患者においてうつ状態を呈しやすく、うつ病や強迫症、パニック症、社交不安症などの不安症の併存(comorbidity)が高率なので、これらの治療に対してSSRIなどを投薬し、過食に対するも効果も期待できる。しかし抗うつ薬は、過食や嘔吐を減少させ、過食と嘔吐→抑うつ状態→過食と嘔吐といった悪循環を一時的に中断することにより、他の治療法を容易にし、その効果を高めることにより、本症からの回復に有効な補助手段となり得る。
家族への対応の仕方
過食や嘔吐は秘密裏に行われ、親がこれらの行為に気づくのは発症してかなり経過してからである。親はこれを知った時、怒りと羞恥心、「しつけ」や「育て方」が悪かったという罪の意識や後ろめたさをもつので、これらをできるだけ取り除くよう配慮する。そして、親に子供をより客観的にみさせ、冷静に対応させるようにする。過食や嘔吐について叱責しないこと、批判や指示をせず子供の話を聞くこと、さらに家族が患者の看護に疲れないために適切なアドバイスを与える。
経過と予後
1981年から2007年までの研究結果をまとめたものでは、10から20年までの追跡期間で、回復が45%、部分回復が27%、不良が23%、致死率は、0.32%と報告されている[8]。
関連項目
参考文献
- ↑
Russell, G. (1979).
Bulimia nervosa: an ominous variant of anorexia nervosa. Psychological medicine, 9(3), 429-48. [PubMed:482466] [WorldCat] [DOI] - ↑
Galmiche, M., Déchelotte, P., Lambert, G., & Tavolacci, M.P. (2019).
Prevalence of eating disorders over the 2000-2018 period: a systematic literature review. The American journal of clinical nutrition, 109(5), 1402-1413. [PubMed:31051507] [WorldCat] [DOI] - ↑ 切池信夫
さまざまな臨床像、「摂食障害-食べない、食べられない、食べたら止まらない」第2版
医学書院、東京、pp61-69、2009 - ↑ 切池信夫
さまざまな合併症、「摂食障害-食べない、食べられない、食べたら止まらない」第2版
医学書院、東京、pp125-149、2009 - ↑ 5.0 5.1 American Psychiatric Association (2013).
Diagnostic and Statistical Manual of Mental Disorders, 5th ed (DSM-5). American Psychiatric Publishing, Arlington - ↑
Claudino, A.M., Pike, K.M., Hay, P., Keeley, J.W., Evans, S.C., Rebello, T.J., ..., & Reed, G.M. (2019).
The classification of feeding and eating disorders in the ICD-11: results of a field study comparing proposed ICD-11 guidelines with existing ICD-10 guidelines. BMC medicine, 17(1), 93. [PubMed:31084617] [PMC] [WorldCat] [DOI] - ↑ 7.0 7.1 切池信夫 (2015).
クリニックで診る摂食障害医学書院、東京 - ↑
Steinhausen, H.C., & Weber, S. (2009).
The outcome of bulimia nervosa: findings from one-quarter century of research. The American journal of psychiatry, 166(12), 1331-41. [PubMed:19884225] [WorldCat] [DOI]